LA MORTE CARDIACA IMPROVVISA: CAUSE,FATTORI DI RISCHIO E PREVENZIONE
Con il termine di SCD (Sudden Cardiac Death) o morte cardiaca improvvisa (MCI) si intende un’improvvisa ed inattesa morte naturale per cause di origine cardiaca, che si verifica in modo istantaneo, in apparente assenza di sintomi o comunque entro un’ora dall’inizio dei sintomi, in soggetti privi di patologie note potenzialmente fatali, oppure in individui con cardiopatia cronica preesistente quando tuttavia il decesso giunge inatteso per epoca e modalità. Dal punto di vista fisiopatologico, la morte cardiaca improvvisa è preceduta dall’arresto cardiaco, con rapida cessazione della funzione di pompa del cuore, cui subentra un arresto circolatorio con una caduta della pressione sanguigna e, dopo 10-15 secondi, la perdita di conoscenza. Dopo un intervallo variabile, la mancata perfusione dei centri respiratori provoca un arresto respiratorio; dopo 4 minuti circa si producono danni neuronali irreversibili.
INCIDENZA
La morte cardiaca improvvisa è la più importante causa di morte nella popolazione adulta nei paesi industrializzati; negli Stati Uniti è all’origine di 300.000-400.000 vittime all’anno, in Italia di circa 50.000 decessi ogni anno. Presenta un’incidenza di circa 1/1000 soggetti all’anno, che raggiunge valori di 8/1000/anno in soggetti maschi con una storia di cardiopatia. La morte cardiaca improvvisa è responsabile del 60-70% di tutti i decessi di origine cardiovascolare. Il picco di incidenza della patologia si ha tra i 45 e i 75 anni, con una netta prevalenza del sesso maschile; la patologia coronarica è la causa più frequente di morte cardiaca improvvisa. Il 65% circa degli arresti cardiaci si svolge in presenza di testimoni. Un altro picco di incidenza di morte cardiaca improvvisa sono i primi 6 mesi di vita (Sudden Infant Death Syndrome, o SIDS) in cui i meccanismi fisiopatologici sono diversi rispetto a quelli dell’adulto. Secondo i risultati di numerose ricerche, l’incidenza della morte cardiaca improvvisa mostra un ritmo circadiano, simile a quello registrato per l’infarto del miocardio, con un picco tra le ore 6 del mattino e mezzogiorno; sono probabilmente responsabili molti fattori, come l’aumento di attività simpatica, l’aumento del tono vasocostrittore coronarico, della frequenza cardiaca, della pressione arteriosa, delle catecolamine plasmatiche e dell’adesività piastrinica.
Condizioni patologiche associate a Morte Cardiaca Improvvisa
La cardiopatia ischemica rappresenta circa l’80% delle cause di morte improvvisa, mentre le cardiomiopatie causano circa il 10-15% degli episodi. Altre cause, seppur più rare, sono responsabili della MCI, in particolare nei soggetti giovani, ove l’aterosclerosi coronarica è meno frequente. In altri casi, non è possibile identificare la causa della MCI.
Cardiopatia ischemica
La causa più importante di morte cardiaca improvvisa è rappresentata dalla cardiopatia ischemica, la quale risulta la manifestazione acuta più infausta; frequentemente è associata ad una sindrome coronarica acuta, come l’infarto miocardico acuto (IMA) o l’angina instabile. Il meccanismo ultimo è in genere tachicardia/fibrillazione ventricolare; meno frequentemente una condizione di asistolia o di dissociazione elettromeccanica o “attività elettrica senza polso” (PEA-“Pulseless Electrical Activity”). L’incidenza di MCI nei pazienti con cardiopatia ischemica cronica post-infartuale, ad un anno dall’evento, è di circa il 3-5%.
Cardiomiopatie
Le Cardiomiopatie sono malattie cardiache derivanti da un’anomalia primitiva del miocardio (tessuto muscolare del cuore); tre sono le principali cardiomiopatie che si associano a MCI: Cardiomiopatia dilatativa; è una malattia del miocardio, caratterizzata da una progressiva dilatazione delle camere cardiache associata ad un assottigliamento della parete, che compromette la funzione contrattile del cuore. Sono più colpiti i maschi fra la 3° e la 5° decade di vita. La morte cardiaca improvvisa è responsabile di circa il 50% dei decessi in pazienti con tale patologia. Cardiomiopatia ipertrofica; è malattia del muscolo cardiaco caratterizzata da ipertrofia ventricolare, prevalentemente del ventricolo sinistro, associata in genere ad ipertrofia asimmetrica del setto. Nel 70% dei casi ha un andamento famigliare. Questo tipo di cardiomiopatia presenta un elevato rischio di aritmie maligne e la MCI può essere la prima manifestazione della malattia: è infatti la prima causa di morte improvvisa negli atleti sotto i 35 anni di età. Cardiomiopatia-Displasia aritmogena del ventricolo destro; è una patologia del muscolo cardiaco caratterizzata dalla sostituzione fibro-adiposa del miocardio ventricolare; in particolare interessa il ventricolo di destra, ma può successivamente interessare anche il ventricolo di sinistra. Nel 30-50% dei casi ha distribuzione familiare con modalità autosomica dominante; è associata a mutazioni di specifici geni localizzati sui cromosomi 1 e 14(q23-q24). Tale patologia si associa ad un elevato rischio di aritmie ventricolari che possono portare a morte cardiaca improvvisa, in particolare indotta dall’esercizio fisico. Questa patologia, che presenta una elevata incidenza nel Veneto, è una delle principali cause di morte improvvisa nei giovani atleti.
Patologie valvolari
la stenosi valvolare aortica severa è associata ad un alto rischio di morte cardiaca improvvisa: dopo intervento di sostituzione valvolare, pur permanendo il rischio, l’incidenza di morte improvvisa si riduce moltissimo.
Cardiopatie aritmogene ereditarie
è un gruppo di patologie cardiache in cui il cuore è morfologicamente normale ma sono presenti difetti a carico di canali ionici cardiaci, che favoriscono l’insorgenza di aritmie ventricolari maligne e quindi rischio di morte cardiaca improvvisa, in particolare in giovane età. Sono patologie a trasmissione ereditaria; si sono identificate quattro principali cardiopatie aritmogene ereditarie: Sindrome del QT Lungo (LQTS); è una cardiopatia responsabile di sincopi e morte cardiaca improvvisa, soprattutto in bambini o giovani, che si manifesta in condizioni di stress fisico o emotivo; la sindrome LQST è caratterizzata da un prolungamento dell’intervallo QT all’ECG di superficie (QTc >440 msec) e da un elevato rischio di aritmie ventricolari maligne. E’ una malattia genetica trasmessa come carattere autosomico dominante, dovuta a mutazioni di geni codificanti per i canali ionici, responsabili del controllo dell’attività elettrica delle cellule cardiache. Sindrome del QT Corto; è una cardiopatia scoperta recentemente, che aumenta il rischio di MCI in particolare nei giovani. La malattia presenta trasmissione autosomica dominante ed è caratterizzata da un intervallo QT corto all’ECG di superficie (QTc<340 msec) , a cui si associa un elevato rischio di aritmie ventricolari maligne. Sindrome di Brugada; è una cardiopatia associata a un significativo rischio di morte improvvisa, la quale avviene nel sonno o comunque in condizioni di riposo. Sembra maggiormente il colpito il sesso maschile fra la terza e la quinta decade di vita. La sindrome è caratterizzata, all’ECG di superficie, da alcuni parametri tipici: un’onda terminale positiva larga (onda J) e un sopraslivellamento del tratto ST da V1 a V3. Tachicardia Ventricolare Catecolaminergica (CPVT); è’ una cardiopatia a trasmissione autosomica dominante, contraddistinta dallo sviluppo di tachicardie ventricolari polimorfe, che possono portare verso la fibrillazione ventricolare e quindi alla morte improvvisa. L’ECG di base è solitamente normale poiché le aritmie sono indotte dall’esercizio fisico; si possono evidenziare solamente mediante l’effettuazione di un test ergometrico o di un ECG Holter.
Cardiopatie Congenite
si è riscontrato un aumento di rischio di morte cardiaca improvvisa in alcune patologie cardiache congenite: Tetralogia di Fallot, trasposizione delle grandi arterie, stenosi aortica, ostruzione vascolare polmonare.

FATTORI DI RISCHIO
La patologia coronarica è la causa più frequente di morte cardiaca improvvisa: pertanto gran parte dei fattori di rischio sono comuni alle due condizioni.
– Fumo: è un fattore di rischio indipendente per la MCI anche in soggetti senza evidenze cliniche di malattia coronarica. Tra gli uomini forti fumatori (più di 20 sigarette al giorno) l’incidenza annuale di MCI sembra aumentare di 2,5 volte rispetto ai non fumatori; smettendo di fumare tale rischio risulta significativamente ridotto.
– Attività fisica: secondo alcuni autori lo svolgimento di intensa attività fisica aumenta il rischio di MCI; al contrario, un esercizio fisico moderato risulterebbe svolgere un effetto benefico.
– Dislipidemia: alti livelli di colesterolo LDL ed alti livelli di acidi grassi liberi (AGL) sono fattori di rischio per MCI.
-Dieta: un alto introito nella dieta di grassi saturi, associati o meno ad una bassa introduzione di grassi polinsaturi, sembra essere associato con un aumento del rischio di coronaropatie e di MCI.
– Alcool: l’abuso dell’assunzione di alcool sembra essere correlato al rischio di MCI; un uso moderato invece può svolgere un effetto positivo.
– Diabete: il diabete mellito sembra essere associato ad un aumento del rischio di MCI di almeno 4 volte; sembra inoltre confermata questa correlazione sia in soggetti affetti da coronaropatia che in soggetti che non presentano tale malattia.
– Stress: sembra rivestire un ruolo come fattore predisponente e/o precipitante un attacco cardiaco. – Depressione: rappresenta un fattore di rischio per mortalità cardiovascolare generale e per MCI, in particolare nella popolazione anziana (più di 70 anni) e in soggetti con cardiopatia nota.
– Famigliarità: studi clinici hanno evidenziato come la morte cardiaca improvvisa di uno dei due genitori aumenta il rischio di MCI di circa due volte, e addirittura di nove volte se entrambi i genitori sono morti improvvisamente.
– Farmaci: alcuni farmaci, come per esempio gli antipsicotici, sembrano aumentare il rischio di MCI.
-Presenza di cardiopatia: fattori di rischio per morte cardiaca improvvisa sono identificati in pregresso infarto miocardico acuto (IMA), con disfunzione del ventricolo sinistro, ipertrofia del ventricolo sinistro, aritmie ventricolari di alto grado, cardiomiopatie, cardiopatie aritmogene.
– Pregresso arresto cardiaco.
– Altre patologie cardiovascolari che possono associarsi al rischio di morte improvvisa sono l’embolia polmonare, la dissezione aortica, tutte le possibili forme di miocardite o di quei processi infiammatori, neoplastici, infiltrativi o degenerativi che possono interessare il miocardio.
SINTOMI
La morte cardiaca improvvisa è preceduta dall’arresto cardiaco, la cui sintomatologia è tipica degli eventi cardiaci acuti; si possono osservare quindi:
– dolore toracico o peso retrosternale con irradiazione al braccio sinistro, al collo, alla mascella, alle spalle e all’addome (epigastrio)
– dispnea, tosse, respiro agonico (gasping)
– debolezza
– tachicardia, palpitazioni
– sudorazione
– nausea
– agitazione ed ansia.
COME FARE DIAGNOSI
ECG/Elettrocardiogramma; vengono utilizzati degli elettrodi, applicati al torace del paziente per registrare l’attività elettrica del cuore, identificando eventuali ritmi anomali del cuore (aritmie). L’ECG permette inoltre il riconoscimento di alcune condizioni patologiche cardiache che alterano in modo caratteristico l’attività elettrica cardiaca.
Ecocardiogramma; è la metodica che utilizza gli ultrasuoni per studiare la morfologia e la funzionalità del cuore.
Holter monitor; è un sistema che utilizza un apparecchio, collegato ad elettrodi applicati alla superficie torace del soggetto per 24/48h , che registra l’attività elettrica del cuore per tutto il periodo dell’applicazione evidenziando eventuali alterazioni.
Test da sforzo cardiopolmonare; permette di valutare la capacità di un soggetto di compiere esercizio fisico. Permette la valutazione degli stati morbosi che interessano gli apparati cardiocircolatorio e polmonare, come per l’insufficienza cardiaca. Altri esami più invasivi potranno essere prescritti, su indicazione dello specialista, per eventuali approfondimenti diagnostici.
TERAPIA
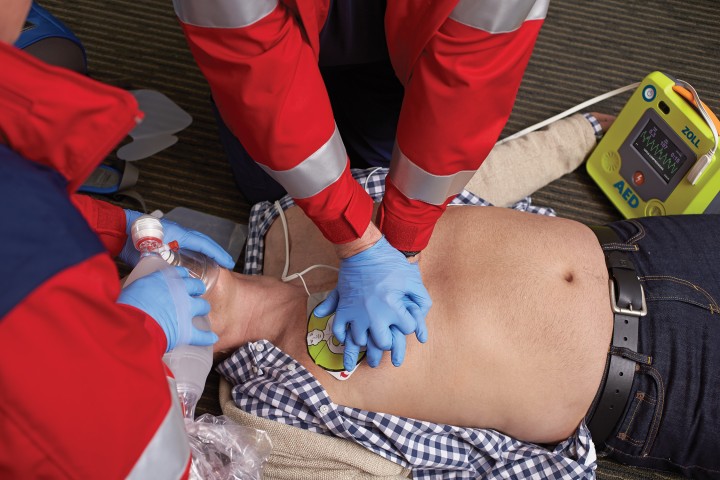
La terapia d’urgenza per l’arresto cardiaco improvviso prevede una corretta procedura di rianimazione cardiopolmonare (RCP) entro pochissimi minuti dall’evento: essa rappresenta l’unica possibilità di sopravvivenza per il paziente. La rianimazione cardiopolmonare ha lo scopo di mantenere il supporto alle funzioni vitali, fino a quando il cuore non riprende la sua corretta funzionalità. Il tempo è un fattore determinante nella RCP; pertanto risulta evidente quanto sia importante diffondere, anche nella popolazione generale, la conoscenza della rianimazione cardiopolmonare, nonché assicurare l’intervento nei tempi più brevi possibili del sistema d’emergenza territoriale. Le probabilità di sopravvivenza nel soggetto colpito da arresto di circolo diminuiscono del 7-10% ogni minuto dopo l’insorgenza dell’arresto. La rianimazione cardiopolmonare ha lo scopo di mantenere il flusso sanguigno nel corpo fino all’applicazione di un defibrillatore esterno che riavvia il cuore; viene praticata una serie di compressioni (mani che spingono sulla gabbia toracica) e la respirazione (insufflazione attraverso la bocca); il rapporto di tali azioni nell’adulto è 30:2. La successiva azione è la defibrillazione esterna che ha lo scopo di “riassettare” il sistema elettrico del cuore tramite una scossa elettrica, applicata al cuore attraverso piastre posizionate sul torace. La defibrillazione esterna può essere effettuata applicando un defibrillatore manuale esterno, oppure un defibrillatore automatico esterno.
PREVENZIONE
L’arresto cardiaco improvviso è un evento imprevedibile; tuttavia l’adozione di un corretto stile di vita può contribuire significativamente a ridurre i fattori di rischio ad esso correlati.
– Astensione dal fumo. Limitare l’assunzione di alcol. Effettuare moderato esercizio fisico con regolarità. Raggiungere e mantenere il peso forma.
– Seguire una dieta sana: privilegiare assunzione di frutta e verdura, evitando eccessivo consumo di carni rosse; in particolare limitare il consumo di acidi grassi saturi ed introdurre nella dieta acidi grassi poli-insaturi.
– Curare e controllare malattie e condizioni che possono associarsi a problemi cardiaci come l’ipertensione arteriosa, l’ipercolesterolemia, il diabete. Inoltre risulta particolarmente importante che i soggetti a maggior rischio per morte cardiaca improvvisa effettuino tutti i controlli e seguano le terapie consigliate dallo specialista, il quale potrà stabilire le seguenti opzioni terapeutiche:
– farmaci antiaritmici
– Defibrillatore cardioverter impiantabile (Implantable Cardioverter Defibrillator – ICD); tale defibrillatore è in grado di rilevare frequenze cardiache ventricolari anormali (tachicardia ventricolare –TV- o fibrillazione ventricolare) e, tramite l’erogazione di uno shock elettrico, intervenire per ripristinare il ritmo normale prevenendo la morte cardiaca improvvisa.
– Terapie chirurgiche: ablazione tramite catetere. Con questa procedura, speciali cateteri vengono inseriti attraverso vene o arterie fino a raggiungere il cuore dove, tramite radiofrequenza, crioterapia, o altre forme di energia, vengono distrutte piccole aree cardiache, responsabili del ritmo rapido o irregolare.